กรุงเทพฯ 30 พ.ย.- ราชวิทยาลัยอายุรแพทย์ฯ เตือนเตรียมพร้อมรับสถานการณ์ ฝุ่นละออง PM2.5และรับมือโควิด-19 ระลอก 2

พลอากาศโท นพ.อนุตตร จิตตินันทน์ ประธานราชวิทยาลัยอายุรแพทย์แห่งประเทศไทย เปิดเผยว่า ราชวิทยาลัยอายุรแพทย์แห่งประเทศไทยและสมาคมอุรเวชช์แห่งประเทศไทย ในพระบรมราชูปถัมภ์ สมาคมแพทย์โรคหัวใจแห่งประเทศไทย ในพระบรมราชูปถัมภ์ และสมาคมโรคติดเชื้อแห่งประเทศไทย มีความเป็นห่วงผลกระทบต่อชีวิตและสุขภาพของประชาชน จากเรื่องของฝุ่นละออง PM2.5 และสถานการณ์การระบาดของเชื้อโควิด-19 ที่แพร่กระจายไปทั่วทุกภูมิภาคของโลก ด้วยความเข้มแข็งของภาครัฐและภาคประชาชนในเกือบตลอด 1 ปี ที่ผ่านมา ทำให้ประเทศไทยสามารถชะลอการระบาดของเชื้อได้อย่างมีประสิทธิภาพและมีการสูญเสียค่อนข้างน้อย เมื่อเทียบกับอีกหลายประเทศ แม้ในช่วงสัปดาห์ที่ผ่านมาจะมียอดผู้ป่วยคนไทยรายใหม่เพิ่มขึ้น

รศ. นพ.นิธิพัฒน์ เจียรกุล แพทย์ผู้เชี่ยวชาญคณะแพทยศาสตร์ ศิริราชพยาบาลและนายกสมาคมอุรเวชช์แห่งประเทศไทย ในพระบรมราชูปถัมภ์ เปิดเผยว่า ตั้งแต่เดือนธันวาคมเป็นต้นไป ต้องหมั่นตรวจสอบคุณภาพอากาศ เมื่อไหร่ที่ดัชนีคุณภาพอากาศเป็นสีส้ม ผู้ที่อยู่ในกลุ่มเสี่ยงคือ ผู้มีโรคเรื้อรัง เด็ก ผู้สูงอายุ และ สตรีมีครรภ์ ควรงดการทำกิจกรรมกลางแจ้ง แต่ถ้าเป็นสีแดง ขอให้ทุกคนหลีกเลี่ยง กรณีคนที่ไม่ใช่กลุ่มเสี่ยงแล้วหลีกเลี่ยงไม่ได้ อย่างน้อยต้องใช้หน้ากากอนามัยซ้อนกัน 2 ชั้น ต้องสวมใส่ให้กระชับใบหน้าและจำกัดระยะเวลาการสัมผัสฝุ่นให้น้อยที่สุด
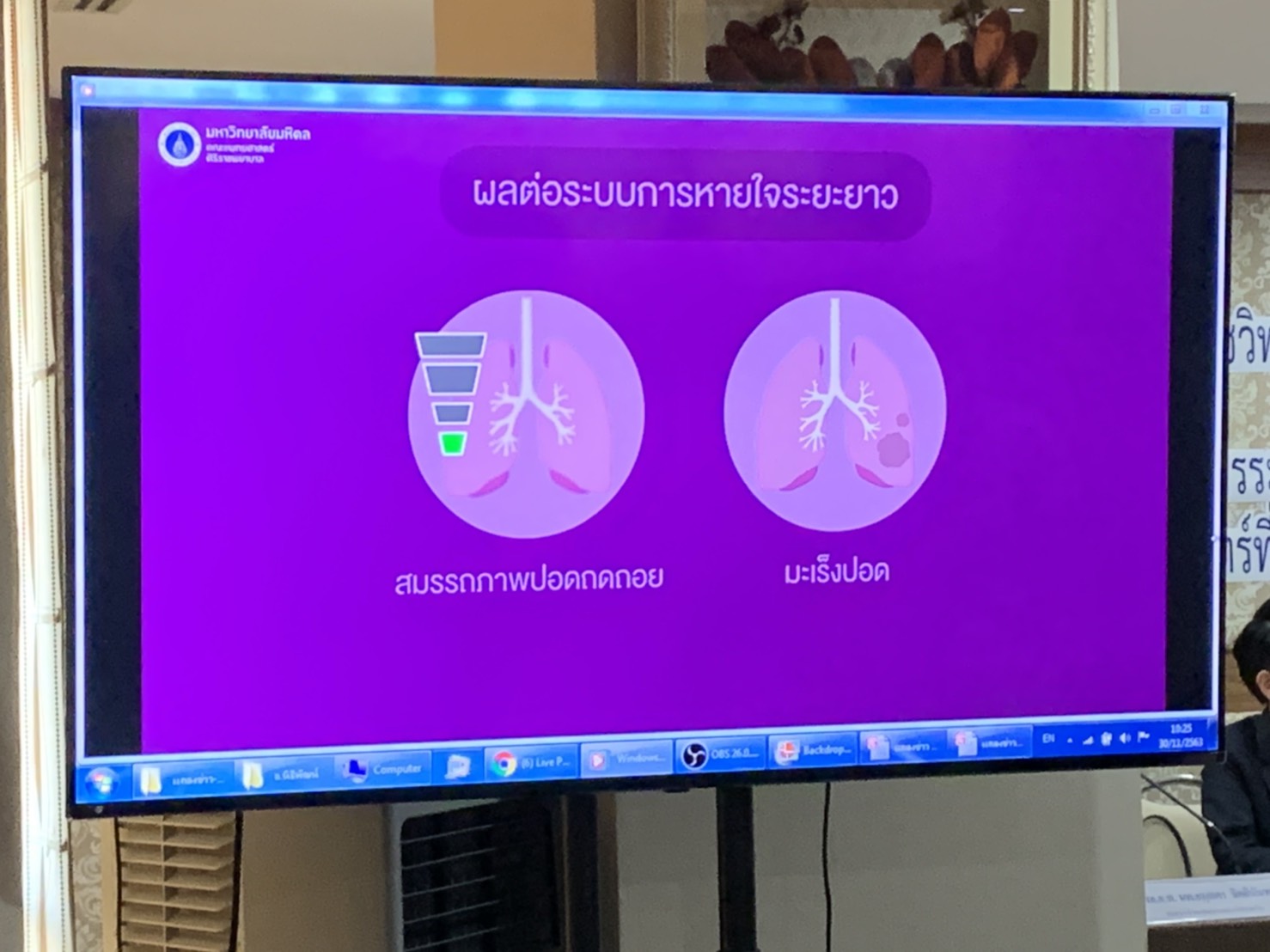
โดย PM2.5 เป็นมลพิษทางอากาศไม่ว่าทั้งจาก ยานพาหนะ การเผาไหม้ในครัวเรือนและที่โล่งแจ้ง ควันและก๊าซจากโรงงานอุตสาหกรรม ฝุ่นจากการก่อสร้าง และ สารที่เกิดจากกระบวนการทางเกษตรกรรม เมื่อเข้าสู่ร่างกายจะก่อให้เกิดการอักเสบรุนแรงและการเปลี่ยนแปลงทางชีววิทยาของเนื้อเยื่อปอด ทำให้ในระยะสั้นเกิดโรคปอดอักเสบติดเชื้อง่ายขึ้นรวมถึงโรคโควิด-19 โรคหืดและโรคถุงลมโป่งพองกำเริบ ส่วนในระยาวจะทำให้สมรรถภาพปอดถดถอยและมีโอกาสเป็นมะเร็งปอดเพิ่มขึ้น และเนื่องจากสามารถหลุดรอดผ่านกระแสเลือด ไปทำลายอวัยวะต่าง ๆ ได้ทั่วร่างกายด้วย จึงทำให้เกิดโรคความดันเลือดสูง โรคหลอดเลือดหัวใจ โรคหลอดเลือดสมอง และโรคไตเรื้อรังตามมา รวมถึงโรคสำคัญอื่น ๆ อีกมากมาย
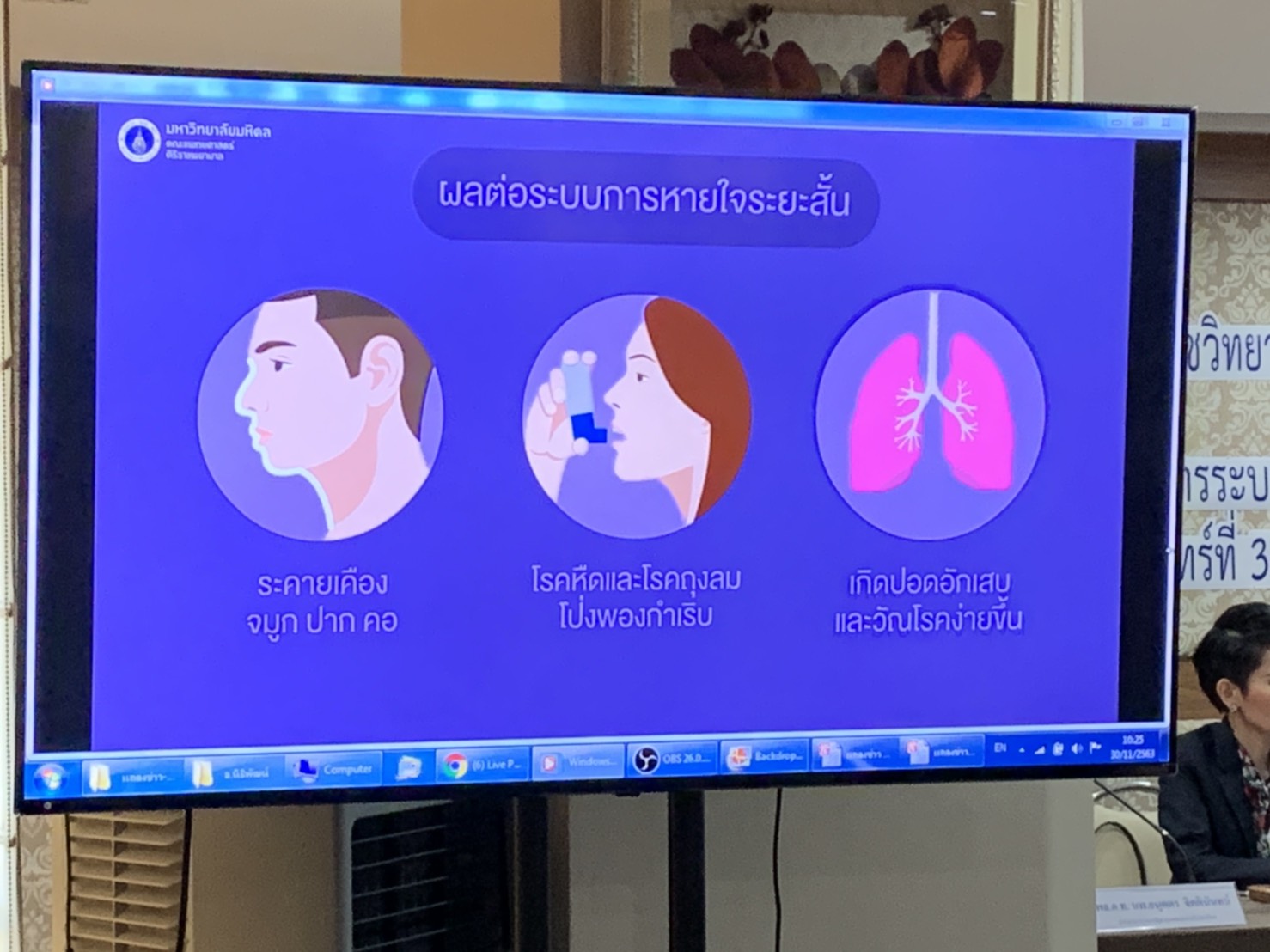
ด้าน ผศ. นพ.สมเกียรติ แสงวัฒนาโรจน์ แพทย์ผู้เชี่ยวชาญ คณะแพทยศาสตร์ จุฬาลงกรณ์มหาวิทยาลัยและประธานชมรมป้องกันและฟื้นฟูหัวใจ สมาคมแพทย์โรคหัวใจแห่งประเทศไทย ในพระบรมราชูปถัมภ์ กล่าวว่า องค์การอนามัยโลก เรียกมลพิษในอากาศว่า ฆาตกรที่มองไม่เห็น เพราะสัมพันธ์กับการเพิ่มการตายจากโรคปอดร้อยละ 43 ตายจากโรคมะเร็งปอดร้อยละ 29 ตายจากโรคหัวใจร้อยละ 25 และตายจากโรคหลอดเลือดสมองร้อยละ 24
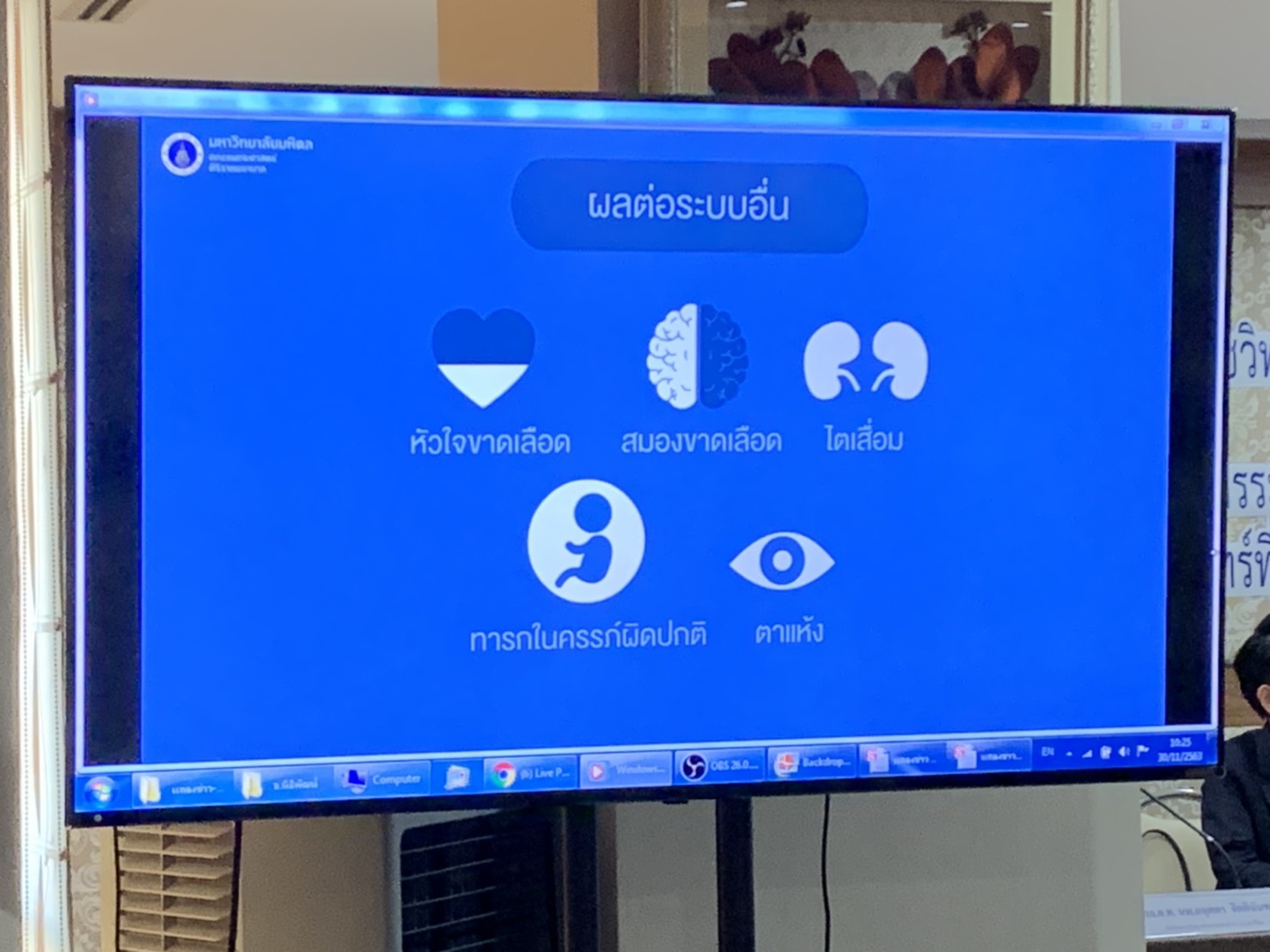
“มลพิษในอากาศสัมพันธ์กับการตายทุกสาเหตุของคนไทย ซึ่งในปี 2560 มีอัตราการตายที่เกี่ยวข้องกับมลพิษในอากาศทั้งในและนอกบ้านร้อยละ 28.5 ต่อประชากรหนึ่งแสนคน (เมื่อเทียบกับอัตราตายจากการบาดเจ็บบนท้องถนนร้อยละ 24.2 ต่อประชากรแสนคน) และมลพิษในอากาศที่ก่อผลเสียต่อสุขภาพชาวโลกและชาวไทยมากที่สุด คือ PM2.5 ซึ่งการป้องกันโรคและลดผลกระทบที่เกิดจาก PM2.5 ด้วยตนเอง นอกจากการใส่หน้ากากอนามัย, ป้องกันมลพิษในอากาศภายนอกบ้านเข้าในบ้าน, ดูดฝุ่น ทำความสะอาดบ้านและระบายอากาศในห้องให้ถ่ายเทได้ดี, ใช้เครื่องกรองอากาศ, ไม่สร้างฝุ่นในบ้าน เช่น จุดฟืนไฟในบ้านแล้ว การดูแลตนเองในชีวิตประจำวัน ทั้งกายและใจ เรื่อง อ.อาหาร อ.อิริยาบถ และ อ.ออกกำลังใจ ก็สามารถช่วยลดภัยที่เกิดจากมลพิษ PM2.5 ดังกล่าวได้” ผศ. นพ.สมเกียรติกล่าว
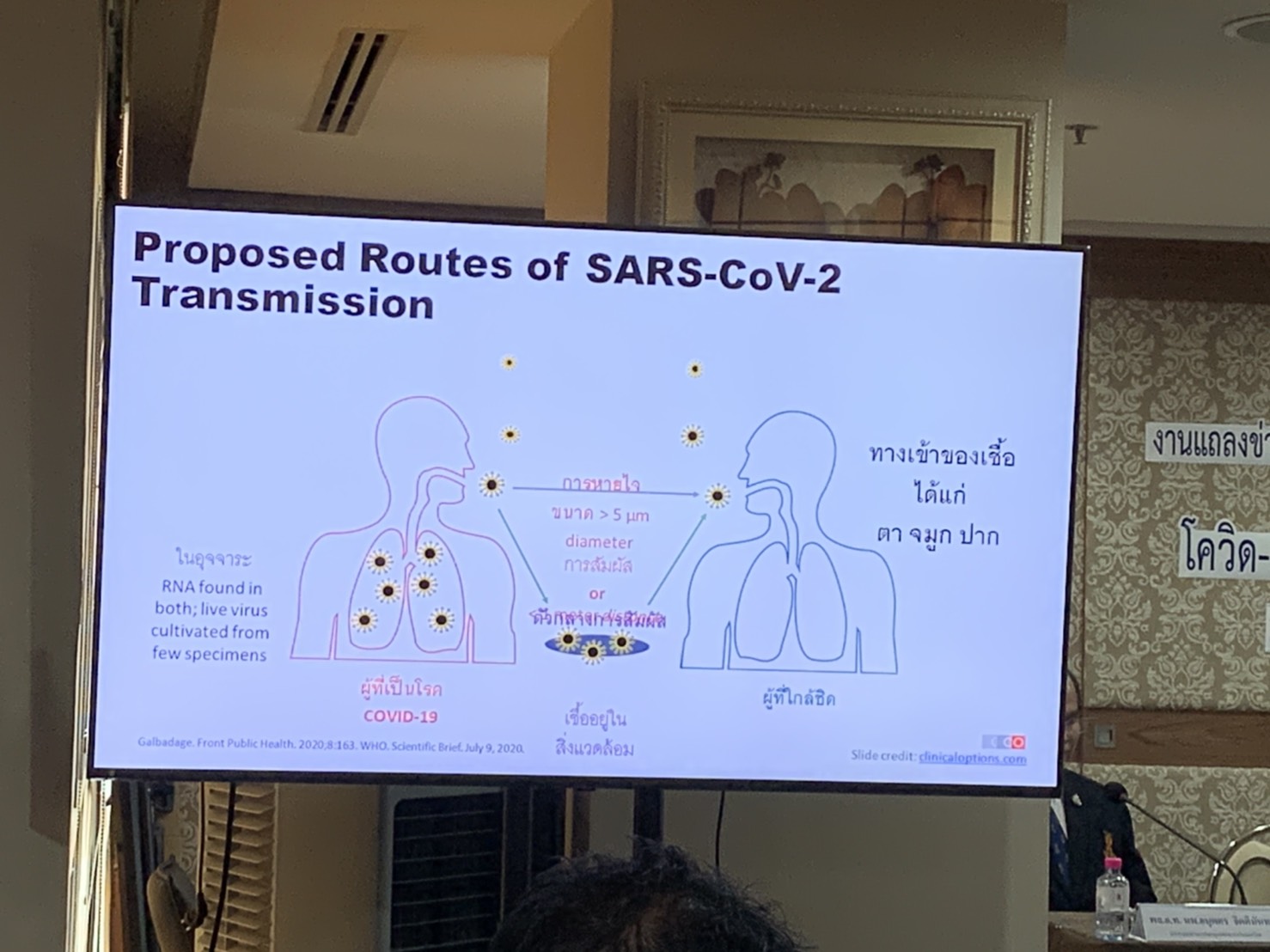
ผศ. นพ.โอภาส พุทธเจริญ แพทย์ผู้เชี่ยวชาญคณะแพทยศาสตร์ จุฬาลงกรณ์มหาวิทยาลัยและผู้แทนสมาคมโรคติดเชื้อแห่งประเทศไทย กล่าวว่า สถานการณ์ของการติดเชื้อโควิด-19 ทั่วโลกในขณะนี้ยังมีผู้ป่วยจำนวนสูงขึ้น ข้อมูล ณ วันที่ 26 พฤศจิกายน 2563 มีผู้ป่วยประมาณ 60 ล้านราย เสียชีวิตประมาณ 1.4 ล้านราย อัตราผู้เสียชีวิตอยู่ที่ประมาณร้อยละ 2 มีบางประเทศที่การติดเชื้อเข้าสู่ระลอกที่ 2 หรือ 3 สำหรับในประเทศไทยการติดเชื้อเป็นจากการนำเข้ามาจากต่างประเทศ ที่มีการระบาดและสามารถตรวจพบจากการการคัดกรองที่สถานกักโรคต่าง ๆ ของภาครัฐบาล โอกาสการระบาดระลอกที่ 2 ในประเทศไทยอาจเกิดจากที่มีผู้ป่วยที่หลุดรอดจากระบบการคัดกรองที่อาจจะเข้ามาตามช่องทางต่าง ๆ ที่ผิดกฎหมาย ดังนั้นการป้องกันการเกิดการระบาดระลอกที่ 2 จึงควรมีมาตรการในการค้นผู้ป่วยเหล่านี้ที่มีโอกาสเข้ามาในที่ชุมชน โดยเฉพาะจากประเทศเพื่อนบ้านที่มีการระบาดของโรคโควิด-19 เนื่องจากส่วนใหญ่ของผู้ป่วยที่เข้ามาอาจจะไม่มีอาการและการติดเชื้อสามารถแพร่กระจายได้ง่ายจากการที่ไวรัสมีการกลายพันธุ์ ที่ทำให้ความสามารถในการติดเชื้อเกิดง่ายขึ้น สำหรับในประเทศไทยที่กำลังจะเข้าสู่ในช่วงฤดูหนาว การที่มีความชื้นลดลง อาจจะทำให้การแพร่กระจายเชื้อเกิดขึ้นได้ง่ายกว่าเดิม ประกอบกับมีการเดินทางในช่วงเทศกาลปีใหม่และเป็นวันหยุดยาว จะทำให้คนมาอยู่ในที่ แออัดมากขึ้น จึงควรมีการเฝ้าระวังเป็นพิเศษ
ในส่วนของการรักษาโรคโควิด-19 ได้มีการพัฒนาองค์ความรู้ที่มากขึ้น ทำให้อัตราการเสียชีวิตในผู้ป่วยที่เข้ารับการรักษาในห้องไอซียู มีอัตราการตายที่ลดลง แต่อย่างไรก็ตามการป้องกันการติดโรคในผู้ป่วยที่มีความเสี่ยงที่มีอาการรุนแรงก็เป็นเรื่องที่สำคัญ การรณรงค์ให้ใช้หน้ากากอนามัยและการล้างมืออย่างสม่ำเสมอ ยังเป็นมาตรการที่สำคัญอย่างยิ่ง ในช่วงที่กำลังรอวัคซีนสำหรับโรคโควิด-19
ศ. นพ.เกียรติ รักษ์รุ่งธรรม ผู้อำนวยการโครงการพัฒนาวัคซีน โควิด-19 ศูนย์วิจัยวัคซีนคณะแพทย์ศาสตร์ จุฬาลงกรณ์มหาวิทยาลัย กล่าวถึงความคืบหน้าการวิจัยวัคซีนทั่วโลก ว่า วัคซีนที่กำลังเข้าสู่การทดสอบในอาสาสมัครทั่วโลกมีประมาณ 66 วัคซีน ทั้งนี้มี 12 วัคซีน (4 เทคโนโลยี)ที่กำลังทดสอบในระยะที่ 3 โดย ผลการทดสอบวัคซีนได้ผลดีมาก มาจาก 3 บริษัท คือ ไฟเซอร์, โมเดินน่า และ แอสตร้าเซนิก้า ซึ่งทั้ง 3 วัคซีน แจ้งผลทดสอบในระยะที่สาม และจากการวิเคราะห์เบื้องต้นสามารถป้องกันการติดเชื้อหรืออาการป่วยรุนแรงของโควิด-19 ได้สูงเกินคาดหมาย ได้แก่ วัคซีนชนิด mRNA ของ ไฟเซอร์ และ โมเดินน่า ได้ผลถึงร้อยละ 95 และวัคซีนชนิดใช้เชื้อไวรัสอื่นเป็นตัวพาของ แอสตร้าเซนิก้า ได้ผลเฉลี่ยร้อยละ 70 (ในกลุ่มย่อยพบว่าได้ผลถึงร้อยละ 90 ) ข้อดีของวัคซีนนี้ คือ ตั้งราคาถูกมากไม่เกินเข็มละ 5 ดอลลาร์สหรัฐและจัดเก็บง่ายที่อุณหภูมิ 2 ถึง 8 องศาเซลเซียสได้ผลเฉลี่ยร้อยละ 70 (ในกลุ่มย่อยพบว่าได้ผลถึงร้อยละ 90 ) ของวัคซีนนี้ คือ ตั้งราคาถูกมากและจัดเก็บง่ายที่อุณหภูมิ 2 ถึง 8 องศาเซลเซียส ดังนั้นคาดว่า จะมีอย่างน้อย 1-2 วัคซีน จะได้รับการรับรองขึ้นทะเบียนโดยองค์การอาหารและยาแห่งสหรัฐอเมริกาหรือ FDA ,อังกฤษและยุโรป เพื่อใช้ในกรณีภาวะฉุกเฉินภายในสิ้นปีหรือต้นปีหน้าอย่างแน่นอน ส่วนความท้าทายของโลก เมื่อไหร่จะมีวัคซีนใช้ทั่วถึงสำหรับประชาชนทั่วไป ที่แน่นอนคือ จำนวนวัคซีนที่จะผลิตได้ในสิ้นปีนี้น่าจะน้อยกว่า 100 ล้านโดส ฉะนั้นคงจะมีให้เฉพาะประเทศที่ได้จองล่วงหน้าไว้แล้วเท่านั้น และคาดว่าวัคซีนคงจะมีการผลิตมากขึ้นเป็นหลายพันล้านโดสภายในสิ้นปีหน้า (2564) แต่อย่างไรก็ตาม คงไม่สามารถผลิตได้เพียงพอสำหรับร้อยละ 50 ของประชากรโลก คือมากกว่า 3,900 ล้านคน ซึ่งต้องฉีดสองเข็ม ก็คือประมาณ 7,800 ล้านโดส
สำหรับประเทศไทยจะมีวัคซีนใช้เมื่อไหร่ รัฐบาลมีนโยบายคู่ขนาน 3 ด้าน: (1) เข้าร่วมกับเครือข่ายนานาชาติ COVAX ในการต่อรองและจัดซื้อวัคซีน (2) สนับสนุนการถ่ายทอดเทคโนโลยีจาก แอสตร้าเซนิก้า ผลิตวัคซีนภายในประเทศที่บริษัทสยามไบโอซายน์ โดยมีเป้าหมายให้คนไทยได้รับวัคซีน 26 ล้านโดส ภายในปลายปีหน้า (2564) (3) ส่งเสริมการคิดค้นพัฒนาวัคซีนและผลิตได้ในประเทศ

สรุปประเทศไทยจะเริ่มมีวัคซีนใช้สำหรับกลุ่มเป้าหมายหลัก น่าจะประมาณกลางปีหน้า และอาจจะมีการนำเข้าวัคซีนอื่น ๆ จากภาคเอกชนเพื่อให้มีการเข้าถึงประชาชนอีกจำนวนหนึ่ง ส่วนความคืบหน้าการวิจัยวัคซีนของไทย เป้าหมายสำคัญคือ ประเทศสามารถพึ่งตนเองให้มากที่สุดในการระบาดครั้งนี้ รวมทั้งการระบาดในอนาคต ขณะนี้มีอย่างน้อย 5 หน่วยงาน เป็นภาครัฐ 4 หน่วยงาน ได้แก่ จุฬาฯ, มหิดล, สวทช., องค์การเภสัชกรรม และมีภาคเอกชน 1 แห่งคือ บริษัทไบโอเนทเอเชีย จำกัด กำลังมุ่งมั่นเร่งพัฒนาวัคซีนอย่างจริงจัง ข้อมูลล่าสุด มีสองวัคซีน คือ mRNA vaccine ของศูนย์วิจัยวัคซีน คณะแพทยศาสตร์ จุฬาฯ (เริ่มฉีดในอาสาสมัครประมาณเดือนเมษายน 2564) และ DNA vaccine ของบริษัทไบโอเนทเอเชีย ที่พร้อมจะเข้าสู่การทดสอบในกับอาสาสมัครระยะที่หนึ่ง ส่วนอีกหนึ่งวัคซีนที่กำลังเตรียมผลิตและทดสอบความพร้อมกับอาสาสมัครคือ plant-based protein vaccine จากบริษัทใบยาและคณะเภสัชศาสตร์ จุฬาฯ ทั้งนี้ วัคซีนชนิด mRNA กำลังเตรียมรับการถ่ายทอดเทคโนโลยีการผลิตมาให้โรงงานผลิตวัคซีนไทย คือ บริษัทไบโอเนทเอเชีย โดยตั้งเป้าหมายเริ่มผลิตในประเทศไทยให้ได้ภายในปลายปีหน้า (2564) ขึ้นอยู่กับการเร่งดำเนินการระดมทุนจากภาครัฐและเอกชนให้เพียงพอและทันท่วงที.-สำนักข่าวไทย














